Hintergrund und Definition
Bis Mitte Mai 2022 wurden über 500 Mio.Infektionen und über 6 Mio. Todesfälle im Zusammenhang mit COVID-19 durch die WHO registriert. Das klinische Spektrum von COVID-19 umfasst asymptomatische bis tödliche Verläufe. Die bisherigen Auswirkungen von COVID-19 sind unvergleichlich, Langzeitsymptome könnten einen zusätzlichen verheerenden Effekt haben, insbesondere der Infektionen bis zur Delta-Variante: Eine Bandbreite von Symptomen bleibt oder entsteht nach der akuten Infektion bei vielen COVID-19-Patienten. Dieser Umstand wird unter dem Begriff Long-COVID zusammengefasst. Er umfasst das in der internationalen Literatur beschriebene fortwährend symptomatische COVID-19 und das Post-COVID-19-Syndrom. Long-COVID ist als Bestehen oder Neuauftreten von Symptomen jenseits der vierten Woche nach initialer SARS-CoV-2-Infektion definiert. Die Symptome sind nicht auf andere Ursachen zurückzuführen.
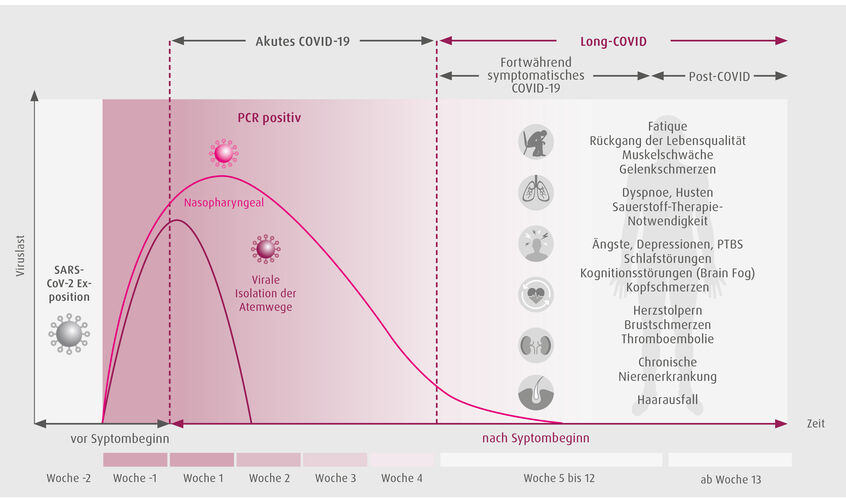
Abb. 1: Long-COVID – Zeitleiste und betroffene Organe. Quelle: Nalbandian at al. (Nat Med 4/2021), modifizert v. Prof. Dr. med. W. Kalka-Moll
Risikofaktoren
Jeglicher SARS-CoV-2-Infizierte kann Long-COVID entwickeln, ungeachtet der Symptomatik, der Schwere des Verlaufes und der Behandlungsintensität der akuten COVID-19-Erkrankung. Patienten, die nicht auf Intensivstationen behandelt wurden, zeigen eine ähnliche Long-COVID-Inzidenz wie Patienten, die einer intensivmedizinischen Betreuung bedurften. Ebenso ähnlich ist die Inzidenz bei COVID-19-Patienten, die im Krankenhaus behandelt wurden, wie auch bei Patienten ohne Krankenhausaufenthalt.
Häufigstes Long-COVID-Symptom: Fatigue
Laut Studien ist Fatigue eines der häufigsten, wenn nicht das häufigste Syndrom. Es umschreibt eine „signifikante Müdigkeit“, erschöpfte Kraftreserven oder ein erhöhtes Ruhebedürfnis, wobei die Symptome disproportional zu allen kürzlich vorangegangenen Anstrengungen stehen. Für die Entstehung von Fatigue spielen wahrscheinlich zentrale, periphere und psychologische Faktoren eine Rolle. Eine Schädigung der Blut-Hirn-Schranke führt zu einem Übertritt von Zytokinen und Leukozyten, die das Hirnparenchym infiltrieren und zu einer Neuroinflammation führen. Aktivierte Gliazellen schädigen ihrerseits Neuronen chronisch. Eine reduzierte Innervation von Muskelfasern kann zur Muskelatrophie führen. Polyneuropathie und Delirium können auch eine Folge sein. Der Prozess wird generell durch überschießende Inflammation und Koagulation mit erhöhtem Thromboserisiko unterstützt. Negative psychologische und soziale Faktoren durch die Pandemie könnten nicht nur zur Entstehung von Fatigue, sondern auch zu weiteren Syndromen wie Brain Fog, Schlafstörungen, Depression, Angststörung und posttraumatischen Belastungsstörungen beitragen.
Therapie und Management von Long-COVID
In mehreren Studien konnte gezeigt werden, dass verschiedene Laborparameter während Long-COVID vom Normalwert abweichen. So kann das Ergebnis einer Untersuchung, wie zum Beispiel eine persistierende Lymphopenie und ein erhöhter CRP- bzw. D-Dimer-Wert,einen Hinweis geben, dass Long-COVID vorliegt. Es gibt ebenfalls Hinweise auf das Vorliegen von Auto-Antikörpern bei Patienten mit COVID-19. Wissenschaftliche Daten demonstrieren einen Zusammenhang mit neurologischen,nephrologischen und kardiovaskulären Symptomen. Die Frage, warum sich unterschiedliche Long-COVID-Phänotypen in verschiedenen Individuen entwickeln,ist noch nicht abschließend geklärt. Bis zum heutigen Tag ist kein kausaler Zusammenhang zwischen Long-COVID und den jeweiligen Symptomen bewiesen. Eine Koinzidenz ist nicht ausgeschlossen. Wissenschaftliche Untersuchungen zur Kausalität klinischer Symptomatik und dementsprechender Entwicklung von Therapeutika sind notwendig.
Sie können das passende Labor Aktuell mit weiteren Informationen als PDF hier herunterladen.
Angesichts der raschen Entwicklungen auf dem Gebiet der Therapien und Therapieempfehlungen, sowie einem sehr dynamischen Infektionsgeschehen empfehlen wir im Zweifelsfall, aktuell geltende Bestimmungen auch in offiziellen Bekanntmachungen der Behörden zu verifizieren.
Quellenangaben:
- Crook H, Raza S, Nowell J et al.: Long covid – mechanisms, risk factors, and management. BMJ 2021; 374: n1648. DOI: 10.1136/bmj.n1648
- Deutsche Gesellschaft f. Pneumologie und Beatmungsmedizin: S1-Leitlinie Post-COVID/Long-COVID, Stand: 12.07.2021.
- Kamal M, Omirah MA, Hussein A et al.: Assessment and characterisation of post-COVID-19 manifestations. Int J Clinic Pract 2021; 75 (3): e13746. DOI:10.1111/ijcp.13746
- Nalbandian A, Sehgal K, Gupta A et al.: Post-acute COVID-19 syndrome. Nature Med 2021; 27 (4): 601–615. DOI: 10.1038/s41591-021-01283-z
- National Institute for Health and Care Excellence, COVID-19 rapid guideline: managing the long-term effects of COVID-19. www.nice.org.uk/guidance/ng188, Stand: 18.12.2020.
- Tenforde MW, Kim SS, Lindsell CJ et al.: Symptom Duration and Risk Factors for Delayed Return to Usual Health Among Outpatients with COVID-19 in a Multistate Health Care Systems Network — United States, March–June 2020. MMWR 2020; 69 (30): 993–998.
- Mandal S, Barnett J, Brill SE et al. 'Long-COVID': a cross-sectional study of persisting symptoms, biomarker and imaging abnormalities following hospitalisation for COVID-19. Thorax 2021; 76 (4): 396–98. DOI: 10.1136/thoraxjnl-2020-215818
- Zhao YM, Shang YM, Song WB et al.: Follow-up study of the pulmonary function and related physiological characteristics of COVID-19 survivors three months after recovery. EClinicalMedicine 2020; 25: 100463. DOI: 10.1016/j.eclinm.2020.100463